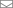Медицинский детектив: как я разрабатывал матмодель для хирургии по пересборке челюстей

Моей задачей была пересборка человеческих челюстей в анатомически-правильное положение. До нас задачу решал хирург-человек, полагаясь фактически на визуальные ориентиры. Это давало быстрый хороший эффект, но не всегда он сохранялся спустя годы. Чтобы решить задачу правильно, нужно было найти оптимум на стыке трёх специализаций, включая математику. И, увы, до нас почему-то никто такую команду не собирал.
Мы разработали новый протокол операции. Через 3 года прошла первая операция.
В старом протоколе хирург бы снял слепки зубов, разместил бы модель челюстей в артикулятор и подготовил бы набор ручных вмешательств. Наша методика расчёта показала, что то, что мы всегда считали «визуально правильным», таким не является. Мы долго проектировали ту операцию за матмоделями, проверяя, что будет с костями. Во время операции хирург открывал мягкие ткани, ставил навигационный шаблон на костную ткань, перекраивал кости под новыми углами. Углы, под которыми скреплялись кости, выглядели контринтуитивно. Их рассчитывала матмодель на основе КТ и фотограмметрии. Она же дала сверхточную навигацию: ничего не делалось вручную, только по трёхмерной координатной привязке. Хирург быстро разрезал, поставил шаблоны, наложил пластины, скрепил пластины в расчётных точках. Что-то похожее я видел в ролике к игре Deus Ex. Хирург во время самой операции был лишь исполнителем своей заранее созданной программы.
Пациент восстановился за 4 месяца. Старый протокол подразумевал, что общее время лечения будет длиться 30 месяцев, а с этим протоколом мы сократили общее время лечения до 4–12 месяцев.
Сегодня эта операция стала новым стандартом сферы.
Потому что мы поставили под сомнение догму.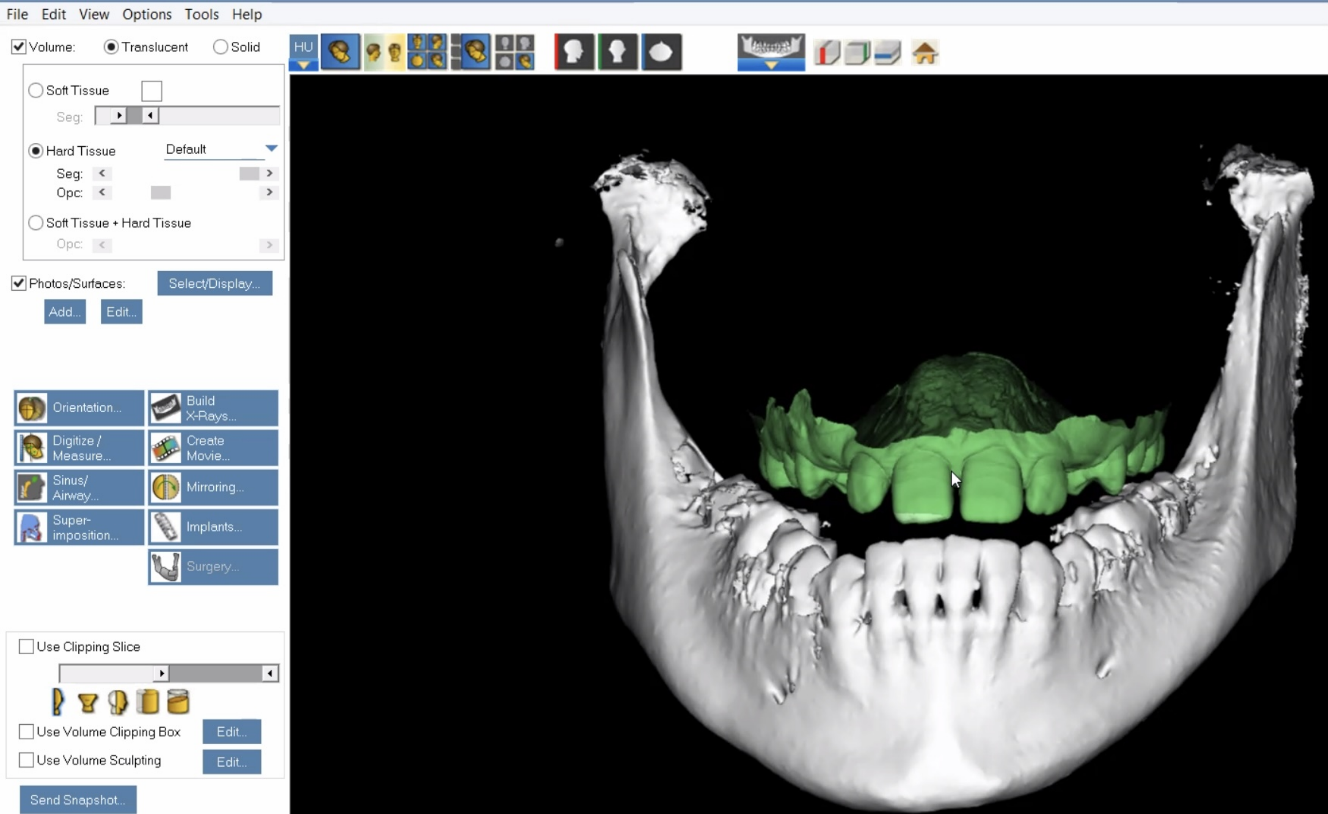
Сразу скажу, что я осознанно упрощаю рассказ. Если вам интересны медицинские детали, ниже будут ссылки на мои научные публикации, где подробностей столько, что рассказать всё это за чашкой чая просто не выйдет. Пока же просто давайте сойдёмся на том, что я рассказываю историю, пропуская и сильно упрощая некоторые вещи, чтобы вам было сильно проще понять, что происходит. И на всякий случай предупреждаю, ниже будут изображения человеческого черепа в собранном, разобранном и пересобранном видах, не всем это может понравиться.
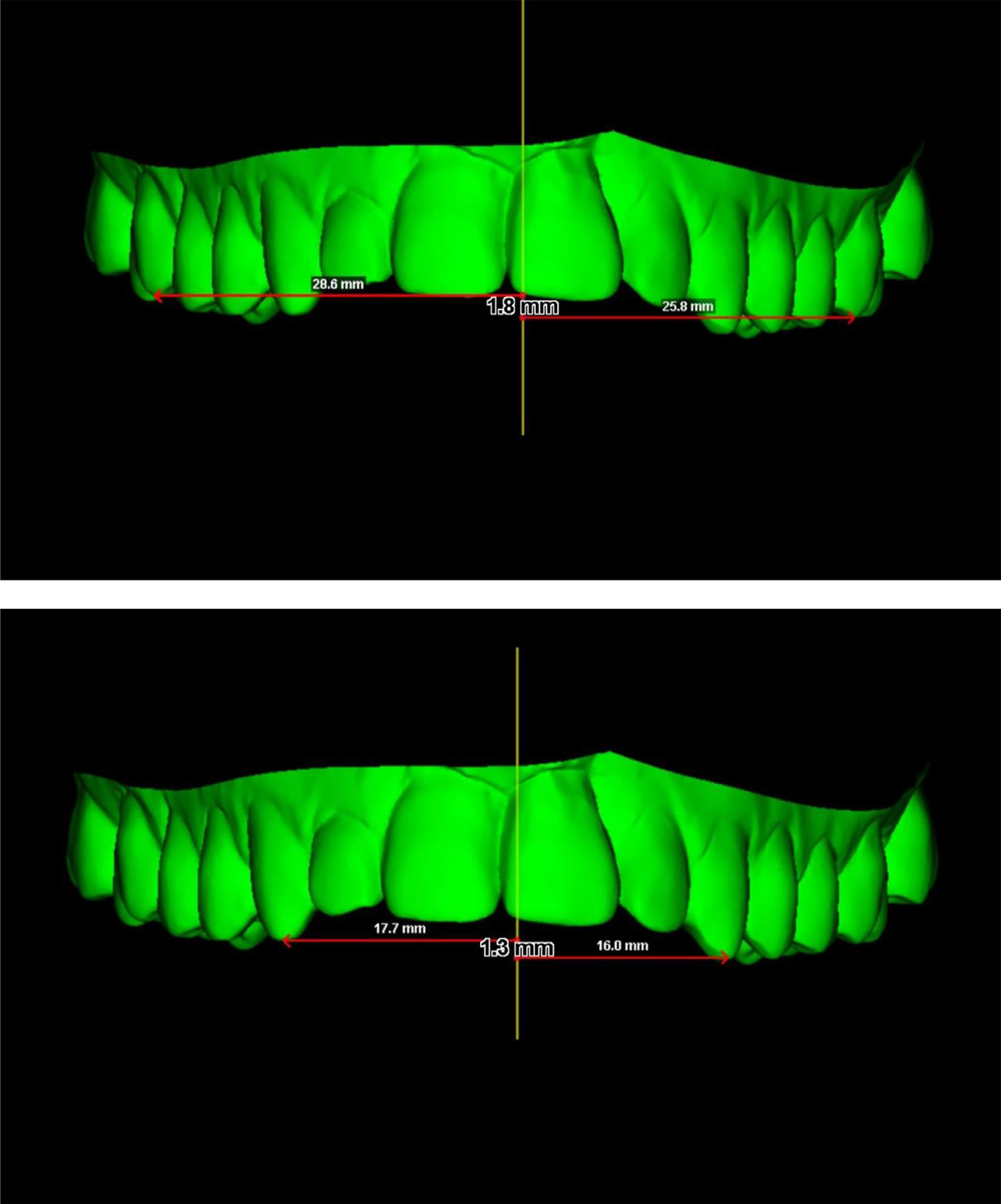
Например, вот хороший пример «перекоса», то есть асимметрии челюсти, и нам это понадобится прямо сейчас для понимания, в чём проблема:
В чём суть задачи
Наш биодизайн предполагает, что наш череп развивается достаточно симметрично. Не идеально симметрично, но в достаточной степени «равномерно», чтобы не вызывать то, что мы бы назвали перекошенным лицом. Если у вас есть неправильный прикус, шанс процентов 40, что вы знаете, о чём я говорю. Ну или ещё не знаете, но вас это тоже касается в небольшой — не требующей пересборки челюсти с ломанием костей — степени.
Любая ошибка в реализации генетической программы роста ведёт к тому, что ребёнок вырастает с тем, что, опять же, можно описать как серьёзное уродство в худшем случае или как набор заметных медицинских дефектов, которые ведут к проблемам с зубами, челюстями и позвоночником и так далее.

Наш первый пациент
Программа роста «сбивается» либо из-за генетических факторов сразу, то есть ребёнку может просто не повезти ещё при эмбриогенезе. Также часто причиной проблемы становятся родовые травмы, нарушения кровотока (травмы и инфекции) и другие факторы. Какие — мы знаем далеко не полностью.
Казалось бы, примерно в 21–24 года активный рост костей должен закончиться, формы черепа стабилизироваться, и после этого проблемы с новой асимметрией быть не должно. Но проблема иногда возникает в 35–40 лет, причём существенно чаще у пациентов-женщин. То есть где-то начинает экспрессироваться ген (или набор генов), отвечающих за рост челюсти, и она начинает несимметрично увеличиваться. Мы до сих пор не знаем, почему так происходит и что служит триггером такого изменения в организме.
Традиционное решение проблемы, бывшее золотым стандартом уже многие годы, — это отдать пациента челюстно-лицевому хирургу, предварительно подготовив его к ЧЛХ, а это в лучшем случае год ортодонтического лечения, далее мы снимаем слепки и загипсовываем в артикулятор, затем ЧЛ-хирург подготавливает операцию на такой модели пациента, а затем производит реальное вмешательство.
Модель пациента на столе
Чаще всего речь идёт про выравнивание нижней челюсти за счёт уменьшения мыщелкового отростка (это где нижняя челюсть соединяется с височной костью). Затем за дело берётся ортодонт и продолжает ставить зубы в правильное смыкание. Предполагалось, что этого хватает всем пациентам без исключения: челюстно-лицевой хирург ломает и пересобирает лицо как каркас, а ортодонт занимается «отделочными работами», то есть выстраивает зубы под новую анатомию.
Проблема в том, что хирург фактически не знает точно, куда ровнять лицо. Он выравнивает так, как считает правильным «здесь и сейчас». Это часто ведёт к осложнениям спустя годы, про которые этот самый хирург чаще всего не знает.
Что самое неприятное — хирург отлично делает свою работу и часто создаёт медицинские шедевры. Но он, как правило, не обладает точными математическими данными, чтобы создать правильную методику расчёта. Я сейчас очень утрирую, но, как правило, он берёт некую простую модель и вводит в неё поправки на основании своего опыта. Иногда это работает отлично. Иногда нет.
В этом месте начался мой медицинский детектив: я пытался понять, что приводит к ошибкам. Точнее, сначала я решил понять, ошибки ли это вообще. Отдельно скажу, что на момент начала исследований никто не считал ситуацию чем-то ненормальным: да, это сложная хирургия. Да, в хирургии всегда речь про шансы, а не гарантии. Да, у этой конкретной операции есть пределы. Да, мы помогаем чем можем, и, если пациент возвращается через 5 лет, можем сломать ему лицо ещё раз и пересобрать заново.
Мне хотелось понять, можно ли уменьшить число таких итераций и собирать лицо и челюсти правильно с первого раза.

Ядро нашей группы, когда метод дошёл до стадии научных публикаций, нас стало больше
Функциональная и скелетная асимметрии
Мне повезло учиться и практиковаться в университете в Италии, где работает один из моих наставников Алессандро Сильвестри (специалист в челюстно-лицевой хирургии, лор, гнатолог и ортодонт). А также его друг и соратник заведующий кафедрой ЧЛХ Пиеро Каскрне, который занимался челюстно-лицевой хирургией так, как никто больше на этой планете. То, что для большинства крутых лицевых хирургов было бы сложной операцией, он делал несколько раз в день. Каждый рабочий день. У нас были пациенты со всего мира — и, соответственно, достаточно большая выборка их снимков и их историй до и после вмешательств.
В этом месте я пропущу огромное количество гипотез, которые мы проверили своей научной группой, и сразу перейду к выводам. От выводов, правда, будет далеко до практики и первой операции, но всё же.
Итак, перекосить вам лицо может по двум основным причинам: функциональной и скелетной. Скелетный генез — это когда в росте костей была ошибка и детали для сборки вас получились неправильные. И как вас ни собирай, всё равно получится косо. Функциональная причина — это когда «детали», то есть кости, правильные, но собраны они как-то не очень. Кстати, если бы я так вольно выразился в научной публикации, моё тело бы покусал редактор, а до этого мне бы нанесли травму хирурги.
Добиться «неправильной сборки» вы можете и сами, это легко. Поставьте монитор чуть левее или правее и проведите так лет пять за компьютером, и в целом готово. Ну или давайте скрипеть зубами до тех пор, пока они не сотрутся так, что вам начнёт перестраивать кости черепа. Скрипеть придётся очень долго, но время берёт своё. Большая часть функциональных причин лечится как раз ортодонтом — это те самые неправильные прикусы, после которых люди носят брекеты, элайнеры или получают пару новых экзогенных деталей в нёбо.
Функциональная асимметрия со временем может стать скелетной. Например, у вас проблема с мышцей шеи слева, вы перегружаете шею, это ведёт к неправильному положению головы, это ведёт к повышенной нагрузке мышц на кости на одной стороне — и это стимулирует и двигает кость.
Опять же, сильно упрощая, хирург в старом протоколе может отличить влияние функциональной части проблемы от скелетной части только фактически на глаз. Проблема в том, что если вы собираете что-то из неправильных деталей, то и сама сборка точно будет неправильной. И поправив деталь, вам нужно будет пересобирать всё заново.
Хирургу нужно очень точно разделить, где «дефект детали», а где «сборка», которая призвана этот дефект скомпенсировать. У нас же отличный организм, он умеет компенсировать многие дефекты сам, строя своего рода «костыли».

Это вызывает следующую проблему: хирург исправляет сразу и функциональную, и скелетную асимметрии. Затем функциональная асимметрия уменьшается (причины для неё пропадают), и получается, что если он, скажем, поднимал челюсть снизу вверх, то окажется, что она оказалась спустя год-два куда выше, чем хотелось бы. То есть будет асимметрия в другую сторону. Могут быть и другие причины: например, у меня был пациент, у которого зубы вышли из кости существенно дальше, чем они делают в нормальной анатомии, а первая операция этого не учла. После исправления зубов стало понятно, что асимметрия была скомпенсирована не так, как можно было бы сделать, зная про эту особенность. Ну или вот ещё сценарий: пациент привык закрывать рот определённым стереотипным движением, что прочно прописалось в его нейронах. После изменения анатомии он продолжит «додавливать» в сторону компенсации прошлого дефекта (хотя в идеальном мире уже не должен), чем вызовет уже новый перекос после операции. Это тоже надо как-то учесть.
Следующая проблема в том, что хирург приходит после годового лечения у ортодонта и это в лучшем случае. Мы подготавливаем, а хирург как бы делает hard-часть, а остальным достаётся холст, с которым можно работать. То есть гиперкоррекция приводит к тому, что работать нужно либо сильно больше, либо исправить всё полностью вообще невозможно, можно только сделать как можно ближе к правильному состоянию — насколько позволяют кости.
Обоями выравнивать кривые стены можно, но достаточно сложно, и лучше так не делать.
Казалось бы, всё просто: нужно свести ортодонта и хирурга на консилиум, и они решат, как же работать. Но им нужен ещё и третий человек, который выполнит расчёты, математик. Потому что они вдвоём не способны состыковать свой опыт и свою врачебную интуицию так, чтобы получить точную координатную привязку костей, винтов и пластин для оптимизации результата. У них просто нет аппарата для этого.
Мы поняли, что можем дать им такой аппарат: нужно было собрать команду узких специалистов, ещё раз прошерстить все собранные данные по этим операциям и создать матмодель оптимального результата.
Проектирование новой позиции челюстей и ремоделирование лицевого скелета
Напомню, практика операции в том, что обычно сначала мы занимаемся верхней челюстью, приводя её в более-менее правильное состояние за счёт дистракторов, затем хирург ломает и собирает пациенту заново нижнюю, затем ортодонт занимается зубами и вращает их.
То есть мы собираем череп методом последовательных приближений.
Три последовательных набора вмешательств в старом протоколе не имеют общей координатной привязки — всё выравнивается относительно текущих опорных точек на черепе. Эти точки ненадёжны.
Первое, что нам было нужно, — это понять оптимальное положение костей в проектируемом результате, и затем менять не от одного промежуточного результата до другого, а сразу к целевому.
Здесь встаёт следующий вопрос: навигация. Хирург в старом протоколе пользуется самыми что ни на есть натуральными данными слепков. Слепки — ужасно устаревшая технология, но предельно надёжная: как приложили к пациенту, так и получили. Не нужно делать координатное преобразование, как, например, после конусно-лучевой томограммы.

Наше измерение уже не на гипсе
Наша методология подразумевает, что нам нужно знать всё строение черепа пациента, то есть иметь 3D-модель. 3D-модель делается с помощью КТ. КТ работает как сотни «срезов» 2D-рентгена, где каждый срез даёт новые координатные точки. В стоматологии КТ делается вращением сканера вокруг головы пациента, что привносит дополнительные искажения в координаты. В итоге после адской математики получается массив координат с показателями плотности тканей, что даёт возможность «заглянуть» в вас. Вот тут мой коллега Артём в посте, где учил вас читать КТ, очень подробно описал, насколько это неточный и ограниченный метод. Точнее, неточный для нашей цели: можно ли рассчитывать на КТ-модель, если мы измеряем череп пациента, а затем делаем навигационные шаблоны для операции?
Соответственно, нам пришлось доказать, что имеющихся аппаратов КТ после всех преобразований (кругового движения матрицы в плоские срезы, плоскостей в облака точек, облаков точек в модели костей) достаточно для того, чтобы делать операцию. Мы доказали фактически через сравнение с 2D-снимками и описали ограничения сканирования.
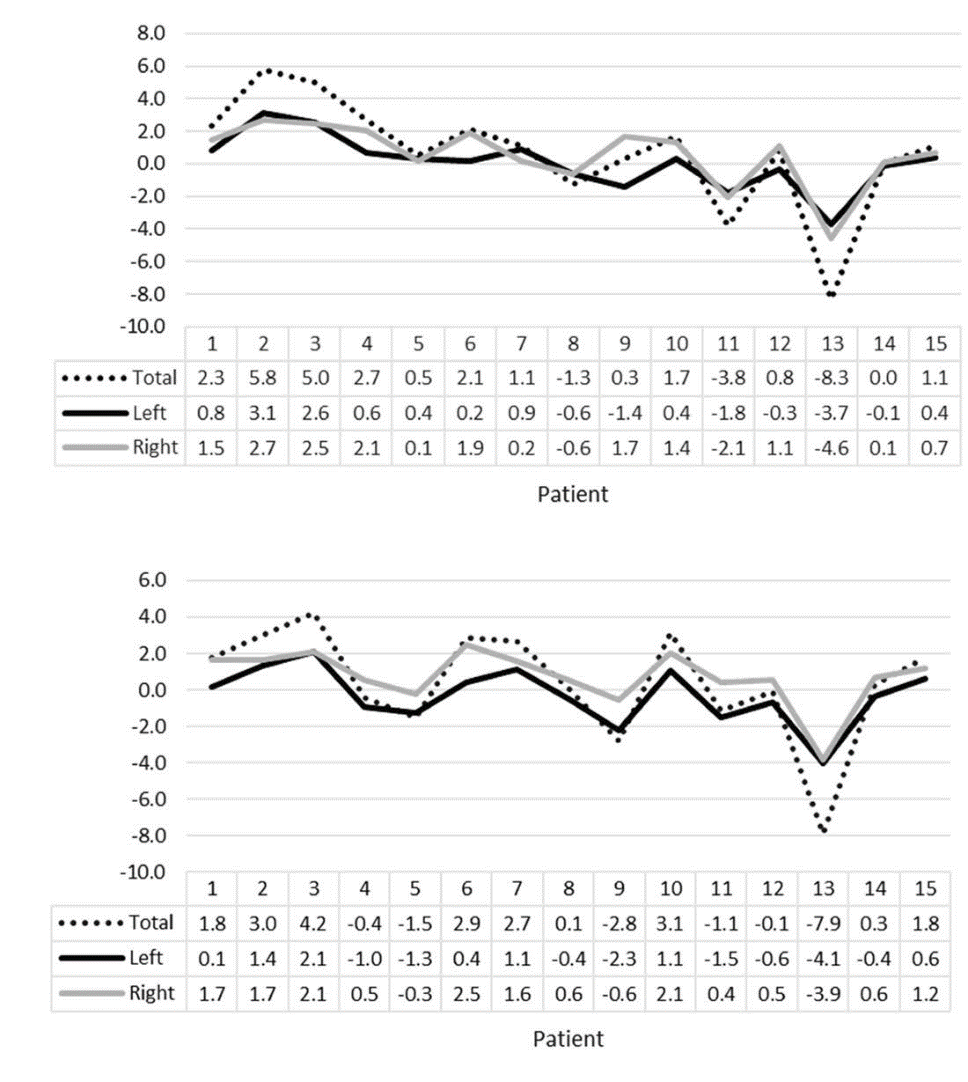
Разница между экспертной оценкой человеком по слепкам и автоматической оценкой по КТ. Итоговая разница менее 3%, причём КТ-метод попадает в 2D-измерения точнее, чем метод слепков.
Вот первая наша научная публикация про это: издание Imaging Science in Dentistry 2019, публикация Use of an anatomical mid-sagittal plane for 3-dimensional cephalometry: A preliminary study, DOI 10.5624/isd.2019.49.2.159.
Во вторую очередь, соответственно, мы разработали саму методику операции. Самое главное в ней — отделение функциональной асимметрии от скелетной. Фактически мы делаем следующее: из имеющихся у вас костей собираем некий виртуальный череп так, как если бы «сборка» делалась полностью правильно. Затем вычисляем точки пересечений и решаем, что и как резать, что и как двигать и пересобрать. Я утрирую, но процесс примерно такой: восстановление симметрии до уровня доставшегося вам генетического набора и оптимальная сборка с учётом требований реального мира, всех медицинских и аппаратных ограничений и так далее.
Вот вторая научная публикация про это: Assessment of maxillary canting on cone beam computed tomography and digital models: A retrospective study and proposal of a method, DOI: 10.1016/j.jormas.2021.03.005.
Затем мы разработали сам математический аппарат, который на входе получает набор данных в виде КТ и других измерений, набор хирургических инструментов (пластин, винтов и т.п.) и позволяет в проектировочном решении собрать пациенту новое лицо и челюсти.
Затем мы сделали из этого конкретное ПО (плагин к хирургическому софту), которое даёт хирургу интерфейс проектирования головы пациента, а затем на выходе даёт «чертежи» каждого изделия, которое понадобится хирургу. А понадобятся ему навигационные шаблоны и пластины. Шаблоны он приложит к костям пациента после открытия мягких тканей (они встанут идеально по его анатомии чуть ли не со щелчком), а затем в них нужно будет вложить пластины и винты и прикрутить. Шаблоны дадут близкую к 100% точность попадания винтов и пластин, а сами пластины обеспечат новую нужную форму костей.
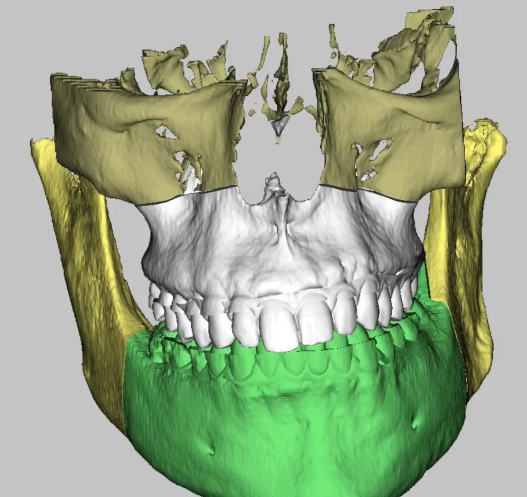


Стадии исправления
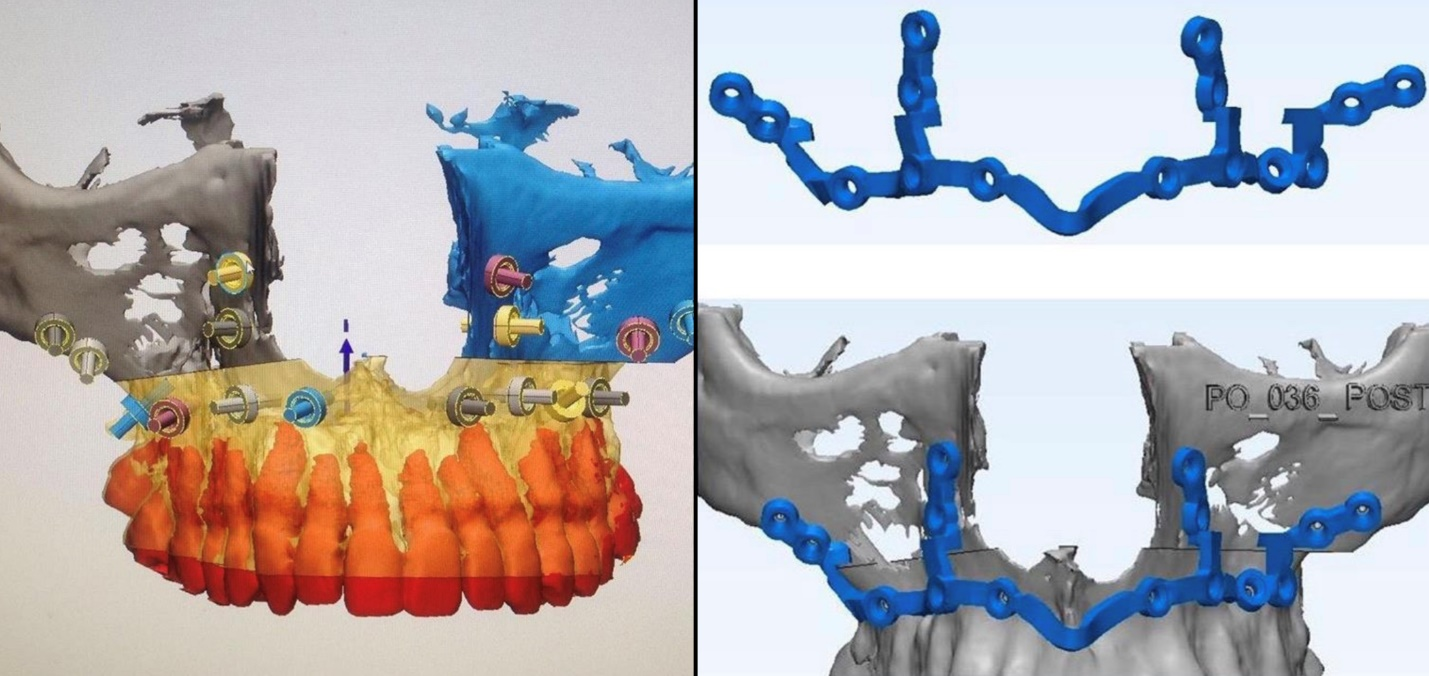
Затем хирург отправляет STL-файлы в лабораторию. Там на 3D-принтере печатаются шаблоны из медицинского пластика (отличается от бытового отдельными требованиями дезинфекции и утроенной ценой на всё, включая принтер), а из титана лазерным спеканием делаются металлические пластины на аналоге 3D-принтера для металла.
Всё, остаётся только проиграть ту часть, которая в трейлере к Deus Ex, и подождать несколько месяцев.
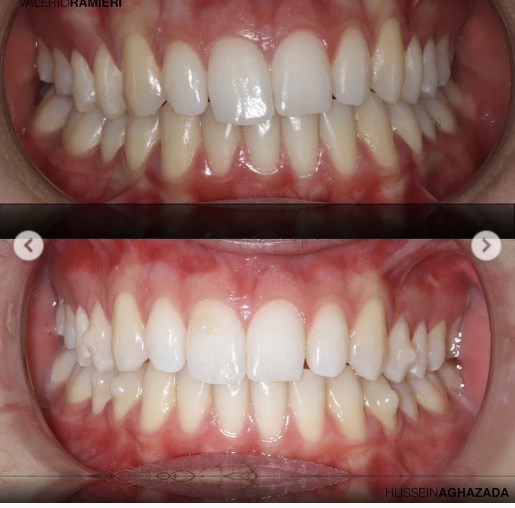
То есть хирург проводит долгие часы в ПО, а на самой операции просто делает то, что мог бы делать робот на его месте, — ну, и следит, чтобы всё пошло по плану, а не вот это вот: «Доктор Браун, зайдите, пожалуйста, в первую операционную».
Первую операцию делал хирург Валерио Рамьери, он же соавтор публикаций. Его ещё до нашей работы назвали mouse surgeon, поскольку он проводил с проектированием куда больше времени, чем со скальпелем в операционной. В нашем случае он ещё прошёл несколько раз по непроторенной дорожке и разработал методологию, стандарт и часть ПО для хирургов, то есть полные детали со своей стороны для реализации метода. Благодаря Валерио, наш хирургический протокол SF стал называться SFaD, то есть surgery first at digital.
Затем можно исправить оставшееся. Это уже, возможно, знакомые вам нёбные расширители для уточнения вмешательств, с которыми я тоже разрабатывал матаппарат и участвовал в создании ПО. Они тоже могут понадобиться, как и другой инструментарий ортодонта. Часто нужны.

Я пропущу множество нюансов и перепроверок в теории — далее всё это обкатывалось в практике по мере того, как мы собирали данные пациентов, согласившихся на экспериментальные операции — то есть бета-тестирования. На тот момент из крупного осталось очертить область применения метода. То есть как определить условия, в которых он будет оптимален для пациента и в которых он будет лучше других протоколов.
Когда можно и когда нельзя
Чтобы протокол был эффективен, нужно очень точно понять, когда и как он применим. Например, у нас есть вертикальные и горизонтальные асимметрии: нужно было рассчитать такую геометрию, где уже лучше оперировать, чем пытаться двигать кости за счёт точек опор и долгого давления.
Ещё более важно, что у нас есть пассивные и активные стадии роста кости. Важно понять, что будет с костью дальше и как наша операция скажется на пациенте в последующие годы. Например, в случае ребёнка с аномальным ростом кости (гиперплазией мыщелкового отростка) можно дождаться, когда рост остановится (и разворотит ему всё лицо) — или же подрезать кость сразу, зная, что с ней будет дальше. Сразу скажу, что в случае детей от 5 лет с такими диагнозами в большинстве случаев лучше вмешиваться как можно раньше, до проблем с шеей. Но не всегда речь про инвазивную хирургию: почти каждый случай требует расширения верхней челюсти, и часто по медицинским показаниям можно на этом и закончить по большому счёту (а вот по эстетическим нет). Кстати, с расширением нёба мы тоже проделали большую научную работу, но эту историю я уже рассказывал.
Чтобы разобраться, что происходит с костью, нужно сделать сцинтиграфию. Вам в организм вводят радиоактивные изотопы, а затем фиксируют их излучение. Можно 2D, можно вращающимся детектом для 3D, но нам важно, что этот метод, среди прочего, даст представление о том, как делятся клетки в кости. Точнее, о количестве хрящевых клеток. Ещё точнее — о соотношении хрящевых микрокластеров к другому материалу кости (а нижняя челюсть растёт почти как трубчатая кость, поэтому это позволяет оценить её статус роста). Далее мы считаем разницу в количестве очагов, и если она переваливает, скажем, за 62% (в зависимости от допусков измерения), то мы считаем, что одна из половинок челюсти растёт быстрее другой. Так диагностируется активная гиперплазия мыщелкового отростка.
Здесь пришлось поломать ещё одну догму. Дело в том, что вы не можете взять и отправить пациента на сцинтографию, потому что вам захотелось. На рентген или на КТ с натяжкой можете, несмотря на то, что наносится, скажем так, небольшой контролируемый непоправимый вред. А вот сцинтография традиционно находится в онкологиях, причём в очень крупных. А если вы в Европе, то полгода у вас уйдёт просто на попытку объяснить, зачем всё это нужно. Сегодня в Москве и Петербурге проблем с гамма-камерами нет, сделать платно достаточно легко. Но в момент разработки метода пришлось некоторое время решать бюрократические ребусы.
Далее мы решили ещё с сотню менее интересных задач — и получили протокол, право на первую операцию и, спустя 4 месяца, довольного пациента. Правда, наблюдать теперь за ним и другими пациентами первой сотни надо всю жизнь (если они согласятся) — потому что метод становится хорошим лет так через 10, когда исчерпаны сначала предсказуемые неучтённые факторы, а потом непредсказуемые неучтённые факторы вмешательств.
Итог
4 месяца вместо 30 месяцев за счёт замены «метода последовательных приближений» методом расчёта и реализации целевого состояния. Более простой набор действий (куда меньшему числу пациентов нужны брекеты после таких вмешательств). Существенно более качественный результат по стабильности (но ещё раз подсчитать его нужно будет лет так через 14, пока это теоретические данные, а не эмпирические на большой выборке).
Внутри взаимодействия врачей — очень быстрый ответ челюстно-лицевого хирурга в диалоге. Пациент приходит с неправильным прикусом, мы делаем КТ, загоняем в наш софт, а хирург говорит, насколько нужно его вмешательство. Если не нужно — пациент получает уверенность, что после ортодонтии с высокой вероятностью получится с первого раза. Ещё одно следствие — хирургу не нужно развивать интуицию 20 лет, делая пациентов всё лучше и лучше по мере роста опыта. Он сразу получает математическую модель, которая показывает оптимум для конкретного пациента.
Не то чтобы мы поменяли мир как-то очень значительно, но примерно так и должен работать научный подход в медицине. Мы взяли прикладную область и продвинули её, используя то, что у нас есть в разных дисциплинах.