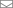Проверка на вирус: как выявляют смертельную болезнь

Высокая температура, сухой кашель, одышка и ломота — за последние месяцы мы накрепко вызубрили основные симптомы, которыми сопровождается COVID-19. Но все это признаки не очень надежные: точно так же может проявляться и грипп, и масса других заболеваний. С бактериальной или грибковой инфекциями по‑своему проще. Их возбудителей можно выращивать в медицинских лабораториях и через несколько дней после посева увидеть колонии, а под микроскопом — отдельные клетки. «Посев до сих пор остается стандартом для диагностики многих инфекций», — говорит Максим Филипенко, главный научный сотрудник Лаборатории фармакогеномики Института химической биологии и фундаментальной медицины (ИХБФМ) СО РАН. Однако ж вирусы — бесклеточные агенты, и их невозможно культивировать так же легко и просто, без подходящих хозяев. Рассмотреть их способен разве что электронный микроскоп, да и эта картина для диагностики не всегда полезна. Внешне тот же грипп почти не отличается от коронавирусов, не приходясь им даже и близким родственником, и уж тем более не получится различить «по фотографии» тот или иной коронавирус или его штамм.
Но там, где «фоторобот» не поможет, в дело вступает анализ ДНК, золотой стандарт современной идентификации. «Этот подход особенно хорош тем, что он полностью унифицирован и работает одинаково в диагностике самых разных заболеваний, — добавляет Максим Филипенко. — Требуется одно и то же оборудование, похожие реагенты, что сильно упрощает разработку и производство новых тест-систем».
Основная реакция
И криминалисты, и вирусологи применяют одинаковый метод, разработанный в 1980-х американским биохимиком Кэри Муллисом, работы которого довольно быстро — уже в 1993-м — были отмечены Нобелевской премией. Изобретенная им полимеразная цепная реакция (ПЦР) позволяет многократно увеличивать содержание нужных фрагментов ДНК в образце. Для этого используется извлеченный из бактерий фермент полимераза — молекулярная машина для быстрого копирования цепочек ДНК.
 Как часть диагностики COVID-19 иногда используется рентгенологическое обследование, которое может указать на присутствие
в легких инфильтрата и развитие пневмонии.
Как часть диагностики COVID-19 иногда используется рентгенологическое обследование, которое может указать на присутствие
в легких инфильтрата и развитие пневмонии.
ДНК-полимеразе требуется лишь указать место для начала работы, и для этого в раствор добавляют праймеры — короткие фрагменты искусственно синтезированной ДНК, которые связываются с соответствующими участками в образце. Закончив работу, фермент отсоединится и будет готов к следующему циклу реакции. Ее ход определяет амплификатор — прибор, который контролирует ПЦР, точно регулируя температуру. Небольшое нагревание заставляет двойные цепочки ДНК разойтись, а охлаждение дает возможность праймерам связаться со своими участками и запустить работу полимеразы. Многократная смена таких режимов позволяет снова и снова повторять синтез и получать большое количество нужного участка ДНК (хотя существуют и упрощенные изотермические методы, без контролируемых изменений температуры).
За один «прогон» ПЦР из цепочки ДНК получаются две, за два их становится уже четыре, и далее количество увеличивается в геометрической прогрессии. За этим экспоненциальным ростом можно следить по свечению специального красителя, который связывается с нуклеиновыми кислотами, образуя флуоресцирующий комплекс. Но если праймеры не смогли найти подходящую ДНК в образце, то реакция не пойдет и свечения не появится.
 Белки и гены Геном SARS-CoV-2 представлен одноцепочечной РНК, состоящей из почти 30 тысяч звеньев-нуклеотидов. Она в миллионы раз короче человеческой ДНК и содержит совсем немного генов: три структурных белка вирусной оболочки (E, S и M), один белок нуклеокапсида (N), несколько небольших ферментов для подавления внутриклеточных механизмов защиты. Около 2/3 вирусного генома приходится на два крупных полипротеина Orf1a и Orf1b, которые кодируют РНК-репликазу (RdRP) и другие белки, необходимые для его воспроизводства в зараженной клетке.
Белки и гены Геном SARS-CoV-2 представлен одноцепочечной РНК, состоящей из почти 30 тысяч звеньев-нуклеотидов. Она в миллионы раз короче человеческой ДНК и содержит совсем немного генов: три структурных белка вирусной оболочки (E, S и M), один белок нуклеокапсида (N), несколько небольших ферментов для подавления внутриклеточных механизмов защиты. Около 2/3 вирусного генома приходится на два крупных полипротеина Orf1a и Orf1b, которые кодируют РНК-репликазу (RdRP) и другие белки, необходимые для его воспроизводства в зараженной клетке.
Ключевые детали
В случае коронавирусов ПЦР дополняется еще одним важным этапом. Дело в том, что их геном представлен молекулой РНК, которую требуется предварительно превратить в ДНК с помощью фермента обратной транскриптазы (ОТ). В остальном технология неизменна и прекрасно отработана: все тесты на SARS-CoV-2, которые начали применяться в первые месяцы эпидемии, действуют именно так. Главная разница между ними состоит в структуре праймеров — и в тех участках вирусной РНК, которые были определены в качестве мишеней для них.
Полная последовательность генома SARS-CoV-2 была оперативно — еще в январе 2020 года — опубликована, что позволило специалистам выбирать подходящие цели на РНК. Например, тесты, созданные в американских Центрах по контролю и профилактике заболеваний (CDC), «ловят» РНК SARS-CoV-2 с помощью трех фрагментов генома вируса. Два из них (N1 и N2) — это участки гена N-белка, участвующего в стабилизации РНК, которые характерны именно для этого вируса; третий (N3) — участок, общий для всего семейства коронавирусов.
Дополнительные праймеры из протокола CDC связываются с определенным фрагментом человеческой ДНК, которая обязательно присутствует в пробах и служит положительным контролем. Даже если тестирование на SARS-CoV-2 не даст результата, оно покажет, что система сработала правильно и вируса в образце действительно нет. Казалось бы, технология сложна, но логична, понятна и при правильном подборе праймеров будет надежна и чувствительна. Однако на практике и протокол CDC, и другие тесты демонстрируют далеко не стопроцентную точность.
Маленькие шаги
Именно поэтому официальные данные по количеству заболевших COVID-19, обнародованные КНР 12 февраля 2020 года, так огорошили мировую общественность. Обратив внимание на подозрительное множество людей, живущих в эпицентре вспышки, но не обнаруживших болезни после тестирования, власти изменили протокол испытаний, и цифры заразившихся за сутки подскочили с примерно 800 до почти что 15 тыс. В самом деле, точность и скорость работы метода ОТ-ПЦР зависят не только от самих реакций «в пробирке», но и от каждого шага в цепочке, которая начинается с выявления подозрительного больного.
Максим Филипенко: «Молекулярная диагностика развивается весьма неплохо, даже по мировым меркам. Существует масса успешных компаний, продающих тестовые наборы за рубеж. И если регуляторы будут более открыты к сторонним производителям, то жить им станет намного легче».
Главной целью SARS-CoV-2 выступают клетки легочных альвеол, однако забор образца производят из носа или горла, где вирусных частиц на порядки меньше. В пробу их может попасть недостаточно, кроме того, она может оказаться загрязнена или банально испортиться из-за несоблюдения условий хранения, транспортировки и выделения РНК. Процесс включает множество мелких шагов, и на каждом из них возможна задержка или ошибка, тем более что тесты и протоколы разрабатывались в большой спешке. По сообщениям тех же китайских медиков, используемые ими системы дают положительные результаты не более чем у половины заболевших.
Не лучше дело обстоит и со скоростью тестирования. Сама по себе реакция ОТ-ПЦР может занимать пару часов, но весь процесс, включающий сбор и пересылку образцов в лабораторию, приспособленную для работы с высококонтагиозными инфекциями, обычно требует нескольких дней. Поэтому долгий срок тестирования заболевших в России сам по себе неудивителен. Первое время проверки проводились исключительно новосибирским научным центром «Вектор», и на одну только пересылку клинических образцов уходило значительное время. Теперь этим занято больше отечественных лабораторий, и скорость заметно выросла.

Местные особенности
На начало апреля 2020 года в России официально зарегистрированы шесть тестов на SARS-CoV-2. Два из них созданы научным центром Росздравнадзора «Вектор», остальные — Центром стратегического планирования и управления рисками (ЦСП) Минздрава, ЦНИИ эпидемиологии Роспотребнадзора, а также компаниями «Литех» и АО «Вектор-Бест». Еще в первые месяцы эпидемии свой тестовый набор создали и в Лаборатории фармакогеномики ИХБФМ СО РАН. Процесс этот хорошо отработан, и ученым достаточно знать точную последовательность генома, чтобы начать действовать и синтезировать экспериментальные праймеры.
Важная альтернатива
Точно диагностировать вирус можно по реакции организма — по антителам, которые иммунная система вырабатывает для борьбы с патогеном. Забрав кровь пациента, ее смешивают с антигенами — комплексами, содержащими фрагменты вирусных белков, с которыми тут же связываются антитела. Остается выявить эти комплексы с помощью флуоресценции, хроматографии или другого подходящего метода. Иммунохроматография дешевле и быстрее реакции ОТ-ПЦР и занимает несколько минут, к тому же для нее не нужно специального оборудования.
Зато разработка таких тестов сложнее: на начало апреля 2020 года такие системы лишь начали выпускать китайская компания Limingbio, американская Assay Genie, корейская SD Biosensor. О быстром прогрессе в этом направлении сообщили и несколько других биотехнологических компаний, включая российскую DRD Biotech. Антитела начинают вырабатываться лишь через одну-две недели после заражения COVID-19, поэтому иммуноанализ не поможет определить недавно заразившихся, но уже заразных людей.
Но вот проверки и испытания готовых систем требуют реальных тестов с настоящими вирусами и зараженными образцами — притом, что доступ к ним частных разработчиков в России крайне затруднен. «Наша главная проблема — в разобщенности, — резюмирует Максим Филипенко. — Молекулярная диагностика развивается весьма неплохо, даже по мировым меркам. Существует масса успешных компаний, продающих тестовые наборы за рубеж. И если регуляторы будут более открыты к сторонним производителям, то жить им станет намного легче. А значит, легче будет и врачам, и пациентам».