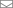Имплантируем искусственный хрусталик (вам это понадобится лет после 60)

Хрусталик у вас в глазу может менять свою оптическую силу: когда вы фокусируете куда-то зрение, это и происходит. Расплата за «подвижные части механизма» — износ с возрастом. Примерно в 40–45 лет обычно начинаются проблемы с возрастным ухудшением зрения, в 60–70 лет нужно до трёх пар разных очков. В это же время четкость зрения снижается из-за процесса склероза и помутнения хрусталика — стоит задуматься о замене хрусталика, пока он не помутнеет и не станет полностью жёстким.
На сегодняшний день технология замены хрусталика стандартизирована и хорошо отработана. Потенциальные риски в общем случае несколько выше, чем при лазерной коррекции зрения, но в настоящее время такой тип операций выполняют даже на прозрачных хрусталиках с рефракционной целью (когда пациенту не нравится носить очки с толстыми стеклами), то есть это вполне «бытовая» задача для офтальмологии.
Что такое искусственный хрусталик?
Это кусочек акрила (или силикона, или полиметилметакрилата (ПММА), или еще некого полимера), имплантируемый в полость глаза. Мягкость имплантата зависит от материала, из которого он изготовлен. Условно модели делятся на жесткие, то есть не способные к «складыванию» и поэтому имплантируемые через широкие разрезы в «первозданном» виде, и «мягкие, эластичные» — способные к сворачиванию в «рулончик». Например, «жесткий» хрусталик из ПММА без деформаций можно поместить внутрь глаза через разрез 6,2 — 6,5 миллиметров. В таком случае разрез должен соответствовать диаметру оптической зоны —, а оптическая зона меньше 6 миллиметров дает большие оптические искажения.
Мягкие линзы начинали исторически имплантировать через разрезы 3,75 мм, складывая их пополам с помощью пинцета. Затем перешли к более маленьким разрезам, больше похожим на прокол в 2,75 — 2,5 мм, поскольку выполнялись они с помощью одного инструмента — микрокератома, создающего ступенчатый самогерметизирующийся разрез. Так началась эра бесшовной микрохирургии катаракты.
Вообще-то все время в хирургии катаракты развитие технологий ее удаления идет бок о бок с развитием материалов для интраокулярных линз. Если хрусталик удаляется через 6 мм (как это было при экстракапсулярной экстракции катаракты — ЭЭК), то можно довольствоваться жесткой интраокулярной линзой с оптикой в 6 мм. С появлением факоэмульсификации через 2,75 мм возникла необходимость в таких хрусталиках, которые сворачиваются до размера 2,5 мм. Ранее просто потребности не было: диаметр реза — это ограничивающий фактор. А когда мы перешли на микрофакоэмульсификацию через 2,0 — 1,8 мм, то линзы стали эластичнее и системы для их имплантации стали еще ювелирнее. Кстати, когда я говорю мы, я имею в виду клиники, в которых происходит модернизация оборудования согласно современным тенденциям. Но еще достаточно мест, где операцию проводят по старинке с большими разрезами и швами в полроговицы.
Сегодня мы удаляем катаракту любой плотности через прокол в 1,7 мм — 1,8 мм (что требует довольно дорогих расходников), много клиник в России работают с проколом длиной 2,2 — 2,0 мм (это тоже хороший показатель). Под эти размеры нужны специальные линзы, способные имплантироваться через прокол такой величины — это более современные типы хрусталиков. Обидно, если для имплантации приходится расширять разрез для моделей старых поколений ИОЛ. Определяющее значение также имеет опыт и навыки хирурга — линза сама в глаз пациента не погружается.
Итак, вот что происходит до и во время операции
1. Пациент приходит в клинику на диагностику. Если после нее оказывается, что нужна замена хрусталика, у пациента есть время подумать — обычно, за исключением травм и серьезных патологий, операция терпит недели. Нужна довольно серьёзная комплексная диагностика для правильного выбора модели и расчета хрусталика. Помимо общего исследования оптики глаза, контроля внутриглазного давления, осмотра глазного дна с расширенным зрачком, в этот комплекс включается исследование полей зрения, подсчет клеток эндотелия роговицы, оптическая или ультразвуковая биометрия, ультразвуковое сканирование стекловидного тела и сетчатки, нередко оптическая когерентная томография и кератотопография роговицы. Весь этот набор исследований позволяет сделать правильный выбор интраокулярной линзы.
2. Большое внимание уделяется обсуждению с пациентом о том, на каком расстоянии ему нужно иметь зрение без коррекции очками. Мы же помним, что новый хрусталик с монофокальной оптикой рассчитывается на какой-то конкретный фокус (как правило, это даль), а для чтения в таком случае понадобятся очки. Если у пациента активный образ жизни и большое желание не пользоваться очками ни для дали, ни для близи, то нужен мультифокальный хрусталик. Если есть астигматизм — то для его компенсации самый правильный выбор ИОЛ — это астигматический (торический) хрусталик. В случае если есть и астигматизм, и желание избавиться от очков — то выбор самый сложный — мультифокально-астигматический хрусталик.
Еще хирург всегда учитывает состояние сетчатки глаза, сохранность связок хрусталика, состояние роговицы — в общем, советчиком должен быть грамотный хирург, а не сосед или приятель.
3. За день до операции проводится подготовительный комплекс лабораторных и инструментальных обследований общетерапевтического характера.
4. В день операции пациент ведет обычный образ жизни — завтракает, принимает лекарства, назначенные другими врачами и прибывает в клинику в назначенное время.
В клинике он проводит несколько часов, большая часть из этого времени уходит на подготовку к операции — расширение зрачка, контроль давления и прочие манипуляции.
Длительность операции при стандартной катаракте — 10–15 минут. Выполняется она под местной анестезией, часто достаточно только капель. Во время операции пациент может разговаривать сам и слышит голос хирурга, перед глазом видит свет и ощущает полив водой. Это безболезненная процедура. В отдельных случаях, конечно, можно провести операцию под наркозом, но для этого должны быть медицинские показания или желание пациента. А если показаний нет, то я не рекомендую так делать — 10 минут беспокойства не стоят того. Основные манипуляции не будут видны — инструменты редко попадают в фокус. Даже самые тревожные пациенты переносят операцию очень спокойно.
4. После операции через час-полтора можно самостоятельно уехать домой, но мы рекомендуем это делать с сопровождением, так как по дороге домой оперированный глаз остается прикрытым повязкой. С собой выдаются капли, которые необходимо капать в оперированный глаз каждые 3 часа — получается 5 раз в день.
5. На следующий день утром необходимо прийти на первый послеоперационный осмотр, последующие визиты назначаются раз в неделю в течение месяца. Подбор очков также рекомендован не ранее 3–4 недель, так как после любой операции оптика глаза восстанавливается постепенно.
Как проходит сама операция факоэмульсификации хрусталика
Идея ультразвуковой факоэмульсификации хрусталика появилась у американского офтальмолога Чарльза Кельмана, когда он находился в кресле стоматолога, где ультразвук использовался для чистки зубов. Он подумал — почему бы не измельчить плотный хрусталик энергией, скажем ультразвуком, через маленькое отверстие и удалить через него же? Нужна была немалая настойчивость и огромная удача для воплощения идеи в реальность. Это было в 60-е годы прошлого века. В 1967 г. в «American Journal of Ophthalmology» появилась публикация «Phacoemulsification and aspiration. A new technique of cataract removal. A preliminary report» о новой технике удаления катаракты при помощи низкочастотного ультразвука в эксперименте на глазах животных. Кельман совместно с фирмой «Cavitron» (ирригационно-аспирационная система факоэмульсификации CavitronKelman — прообраз современных факомашин) разработал и запатентовал в 1971 году первую модель факоэмульсификатора. Она состояла из электронного блока-генератора ультразвуковой энергии (частота 40 кГц) и никелевого пьезопреобразователя со сменными иглами с каналами для ирригации и аспирации. Так что, кстати, в этом году, 8 мая, технологии ультразвуковой факоэмульсификации хрусталика исполнилось 50 лет.
Современные факомашины, как и оригинальная модель Kelman, состоят из электромагнитного генератора с подключенной к нему рукояткой с титановой иглой, которая колеблется в продольном направлении на ультразвуковых частотах. Хрусталик разрушается на мелкие фрагменты факоиглой, через полое центральное отверстие которой они аспирируются за счет присасывающего действия насоса. Успех операции во многом зависит от равновесия между процессами аспирации катарактальных масс и ирригации. Баланс между притоком и оттоком жидкости гарантирует поддержание пространств в переднем сегменте глаза, так как весь процесс происходит в замкнутой системе. Надо отметить, что далеко не сразу изобретение C.D. Kelman было принято в клиническую практику. Ко времени изобретения факоэмульсификации наиболее популярной техникой удаления катаракты была криоэкстракция («примораживание» хрусталика и удаление вместе с капсулой через разрез в 12 мм), интраокулярные линзы имплантировали редко, и коррекция афакии по существу заключалась в назначении очковых линз. Факоэмульсификация же поменяла все каноны. Началось широкое внедрение микрохирургии (т.е. операций под увеличением операционного микроскопа) и, что особенно важно, внедрение малых разрезов.
Итак, этапы операции следующие:
- Доступ к хрусталику выполняется через зону лимба (где прозрачная часть роговицы переходит в непрозрачную), выполняется два или три небольших прокола — один-два по 20G и один основной чуть больше — 1,8 -2,0 мм (в зависимости от техники, которую предпочитает хирург). В этой зоне проколы очень хорошо зарастают, удобно работать и их сложно найти через пару недель даже под микроскопом.
- Через первый основной прокол вставляется ультразвуковой наконечник с силиконовым «рукавом» снаружи. Через второй вход меньшего диаметра — манипуляционный чоппер («кочерга» для разделения хрусталика на фрагменты). По колпачку подается стерильная специальная сбалансированная по солевому и щелочному составу жидкость, а в саму иглу всасываются фрагменты хрусталика, превращенные в эмульсию с помощь ультразвука. Отсюда название — факоэмульсификация — «facos» — хрусталик, emulsium — дисперсная среда, состоящая из микроскопических капель, растворенных в жидкости.
- Ультразвуковой «иглой», которая осуществляет возвратно-поступательные и осцилляционные движения с частотой 28–40 kHz, ткань хрусталика измельчается до кашицы, которую втягивает аспиратор. Чоппером выполняются разломы, придерживаются фрагменты, чтобы подавать их в ультразвуковую зону. Если хрусталик мягкий, то его удаление происходит преимущественно за счет аспирации. Если хрусталик плотный, то твёрдые фрагменты вначале механически разламываются на крупные фрагменты, а те в свою очередь дробятся ультразвуком до микроразмеров, для удаления через трубку аспиратора.
- Когда вся плотная часть ядра удалена, с помощью аспирационно-ирригационной системы удаляются более мягкие наружные слои и полируется капсульная сумка, которая должна быть очищена максимально тщательно. Она же, как гамак, соединена связками с остальным глазом.
- Внутрь этой капсульной сумки впрыскивается (вводится специальным инжектором) искусственный хрусталик. В туго свернутом состоянии плотного рулончика. «Ноги» подгибаются, чтобы образовать нечто вроде единого основания, собираемого при их смыкании. Такой конструктор — плата за тонкий разрез. Хирург заправляет его в капсульный мешок, расправляя каждую ножку. Ножки (опорные элементы) бывают овальные, квадратные или треугольные — смотря какая архитектура хрусталика используется. Главная задача — сделать так, чтобы под хрусталик не прорастали клетки снизу, оставшиеся от собственного хрусталика — они могут вызвать так называемую «вторичную катаракту», то есть ещё одно помутнение. Поэтому используются разные ухищрения — например, прямой угол на краю импланта не даёт клеткам «перевалиться» через него, а водооталкивающее покрытие не даёт зацепиться за имплант. Искусственные линзы из материала с «памятью формы» разворачиваются и принимают свою естественную конфигурацию. Очень важно какое количество ножек у хрусталика и насколько они упругие, чтобы в дальнейшем удержать хрусталик в правильном положении при не всегда прочных хрусталиковых связках.
В течение операции нет важных и неважных этапов — поэтому до последнего момента пока не снят блефаростат (пружинка, которая держит веки раскрытыми в течение операции), хирург должен держать ситуацию под контролем. Работает микрохирург сидя сверху от пациента, при этом в операции участвуют две руки, действия которых контролируются зрительно через окуляры микроскопа с 5–25 кратным увеличением, две ноги — одна нога (и каблук и носок) нужна для управления микроскопом (увеличение, микронаводка, регуляция освещения операционного поля, центровка изображения по оси X-Y), вторая нога регулирует параметры работы факомашины (уровень аспирации, высоту ирригации, количество ультразвука, уровень вакуума, смену режимов работы). Поскольку хирург во время операции смотрит в окуляры микроскопа, то у него нет возможности видеть панель прибора и показатели работы, поэтому по звуковой индикации на слух он регулирует параметры работы факомашины.
У хирурга нет ассистентов и помощников, которые могут вмешаются в основной процесс, сидящий рядом может только увлажнить роговицу, что-то просушить или придержать. Поэтому даже единственный сломанный палец на ноге хирурга станет препятствием для стандартного течения операции — нужны педали. Все должно быть в идеально рабочем состоянии — обе руки со всеми пальцами, обе ноги, отличное бинокулярное зрение (неважно с коррекцией или в очках — микроскоп настраивается под оптику хирурга) и хороший слух (информация в интерфейсе подаётся и по звуковому каналу). Кроме того, достаточная выдержка, скорость реакции и достаточный многолетний опыт.

Осложнений, связанных с этим типом операций, может быть множество — вызванных неадекватной техникой операции, несоблюдением режимов работы прибора или неправильными настройками, повышением внутриглазного давления, повреждениями внутриглазных структур, неадекватной анестезией и прочее — это во время операции.
Возможны все осложнения, связанные с полостным типом операции — воспаления, нарушение тонуса глаза (гипертензия или гипотония), аллергические реакции, сосудистые реакции и т.д. — в раннем послеоперационном периоде. В позднем послеоперационном периоде возможны проблемы астигматизма, вторичной катаракты, дислокации ИОЛ. Надо отметить, что мы умеем управлять преимущественным большинством этих состояний
Для того, чтобы свести к минимуму риск появления этих осложнений, все должно быть согласно технологии.
Результат операции зависит не только от опыта хирурга, исчисляемого годами работы, но и от умения хирурга справиться со всеми нестандартными и сложными ситуациями, которые возникают в процессе хирургии. Опыт решает. Поскольку мне приходится проводить множество реконструктивных операций после неудачных операций, проведенных в других клиниках, — доставать с глазного дна фрагменты «упавших» собственных хрусталиков, смещенных искусственных линз, подшивать, ушивать, прикладывать сетчатку — не постесняйтесь спросить у своего хирурга, насколько он уверен в успешном завершении операции и какие риски он видит. Опыт и навыки у хирургов разные — возможно найдется другой, который справится с задачей лучше.
Сколько ждать?
Уже расхожей стала фраза: «Катаракта — не фрукт, не нужно ждать ее созревания».
Но по-прежнему доктора в поликлиниках твердят пациентам, что катаракта либо начальная, либо еще «незрелая» и отправляют ждать. Ждать не нужно! Ждать нечего — лучше не будет, катаракта, увеличиваясь, заставит хирурга использовать большее количество ультразвуковой энергии, что в свою очередь негативно скажется на окружающих хрусталик структурах — роговице, сосудистой оболочке, «созревание» ослабит связочный аппарат, вызовет изменения в капсуле хрусталика, повысит внутриглазное давление. Показание к хирургии катаракты — снижение зрения, вызванное ее наличием. И острота зрения тут уже не важна. Есть, например, типы заднекапсулярных катаракт, когда оперировать нужно при зрении 1,0, так как страдает качество зрения.
Порой, если подождать лишних пару месяцев, от факоэмульсификации придётся отказаться в пользу экстракапсулярной экстракции катаракты (ЭЭК). Ещё подождать — и уже капсула тоже придёт в негодность, и получится только интракапсулярная экстракция (ИЭК). Естественно, чем «старше» операция исторически, тем сложнее и дольше процесс заживления, что ведёт ко вторичным осложнениям. При этих «ручных» типах операций частая проблема — хирургически индуцированный астигматизм. Чем меньше разрез и чем точнее он расположен — тем лучше пациент будет видеть после операции. Чем больше разрез — тем хуже будет рефракционная картина после реабилитации. Кстати, чуть больше 15 лет назад я занималась технологией удаления катаракты через разрез 1 мм, используя бимануальную технику и имплантируя интересную модель линзы ThinOptix через тот же 1 мм.
Десятилетие назад была технологическая идея разрушать хрусталик через отверстие менее 1 мм сформированное в передней капсуле хрусталика вращающимися микролопастями.
Но пока удаление через 1,7–1,8 мм является минимальным и оптимальным.
Сколько восстанавливаться?
Это очень индивидуальный процесс. Если пациент пришел на ранней стадии, то у него уже на следующий день нет никаких ограничений. А если он пришел с катарактой, которая росла десятилетиями, то восстановление займет больше времени. В любом случае, в течение месяца нужно будет покапать капли.
Вот здесь в прошлом посте про хрусталик есть ещё детали.